No hace falta recordar (espero¬¬) que los seres humanos tenemos una reproducción sexual. Esta consiste en la existencia de una división meiótica que genera unas células haploides (n), los gametos, cuya unión genera una célula diploide (el cigoto) que dará lugar al nuevo individuo.
Las células somáticas del cuerpo son diploides (2n) porque tienen dos copias de cada cromosoma: una copia aportada por el espermatozoide de su padre y la otra por el óvulo de su madre.
Los bebés van a nacer con unos caracteres sexuales primarios que distinguen (normalmente) a las niñas y a los niños. Estos son los genitales externos (vulva y vagina en las niñas y pene y testículos en los niños).
Durante la infancia los niños y las niñas son muy parecidos pero las diferencias se acentúan con la llegada de la pubertad. En esta las hormonas sexuales masculinas y femeninas van a provocar que se manifiesten los caracteres sexuales secundarios.
En los hombres algunos ejemplos son: el vello facial y corporal abundante, la voz grave, el ensanchamiento de los huesos y la musculatura, las emisiones seminales, ...
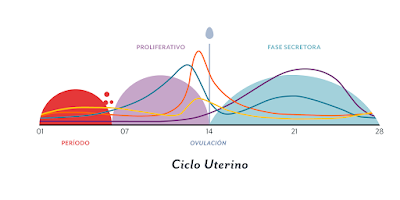
En las mujeres algunos ejemplos son: el vello en axilas y en la zona genital, el ensanchamiento de las caderas, el desarrollo de las mamas, el inicio del ciclo uterino y menstrual, ...
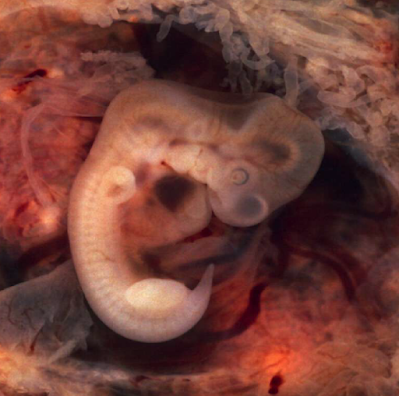
En esta etapa van a formarse y desarrollarse las estructuras corporales del embrión.
4.5.7. Tercer trimestre de la gestación
5. Métodos anticonceptivos
Las relaciones sexuales en los humanos no siempre se realizan con fines reproductivos. Tener un hijo tiene que ser un hecho premeditado y tenemos que ser responsables con nuestra sexualidad. Por eso, si deseamos tener relaciones sexuales y no tener hijos deberemos utilizar algún método anticonceptivo.
Los anticonceptivos sirven para realizar una planificación familiar responsable y evitar embarazos no deseados, para controlar la natalidad y superpoblación mundial, y algunos, como medio para evitar la transmisión de algunas enfermedades de transmisión sexual (ETS).
Los métodos anticonceptivos se clasifican en varios grupos dependiendo de su mecanismo de actuación:
5.1 Métodos “anticonceptivos naturales”
Estos métodos no deben usarse como métodos anticonceptivos porque su eficacia es muy baja y en muchas ocasiones se produce el embarazo pese a usarlos (excepto la abstinencia, claro).
Consisten en controlar el ciclo menstrual de la mujer y solo tener relaciones sexuales en aquellos días cuando la probabilidad de embarazo es menor. Como se pueden producir ovulaciones fuera del periodo normal debido a enfermedades, estrés, cambios hormonales, viajes, etc) son muy poco seguros.
Los más conocidos son:
a) Método de Ogino-Knaus o del calendario; consiste en realizar el coito durante los días fértiles (se consideran fértiles para este método el día de la ovulación, cinco días antes y tres días después).
Es poco fiable en mujeres con ciclos menstruales muy regulares y una lotería en mujeres con ciclos menstruales irregulares.
b) Método Billings o de medida del moco cervical; en el cuello del útero se produje un flujo o moco cuya consistencia varía durante el ciclo menstrual. Durante la ovulación, coincidiendo con los días de más riesgo de embarazo, se vuele más abundante, transparente, pegajoso y elástico (parecido a la clara de huevo) mientras que el resto del mes es más espeso y amarillento o no se percibe el flujo.
No es un método fiable porque es difícil determinar exactamente la consistencia del flujo y es fácil cometer errores y que haya fecundación.
c) Método de la temperatura basal; en los días más fértiles del ciclo menstrual se produce un aumento de la temperatura corporal (pasa de 36/36,5 ºC a los 37 ºC). Se trata de evitar las relaciones sexuales en esos días.
No es un método fiable porque hay muchas causas que pueden provocar una variación tan pequeña de temperatura corporal (infección, medicación, tiempo, actividad física, ansiedad, …).
d) Método combinado o sintotérmico; es la combinación del método Billings y el de la temperatura basal. Es un poco más eficaz que los dos métodos por separado pero sigue sin superar un 75% de eficacia.
Se denomina así a ciertas costumbres que se han hecho tradicionalmente para evitar los embarazos durante el coito. Su eficacia es tan baja que ni siquiera podemos meterlas con los métodos “anticonceptivos naturales” que hemos estudiado antes. Las más conocidas son:
a) Coitus interruptus o “marcha atrás”; consiste en que el hombre retire el pene de la vagina antes de la eyaculación (eyaculando fuera de la vagina o de la vulva).
Su
eficacia es muy baja porque en algunas ocasiones el hombre termina
eyaculando en la vagina y, aunque lo controle perfectamente siempre,
el líquido preseminal puede contener algún espermatozoide y llegar
a producirse el embarazo. Es el método con mayor porcentaje de
fracaso![]() .
.
b) Duchas o lavado vaginal; se hace pensando que echara hacia afuera a los espermatozoides después de la relación sexual pero no lo hace con todos (puede incluso empujar a algunos hacia el cuello del útero) y estos espermatozoides pueden fecundar al óvulo.
c) Lactancia materna; durante los primeros seis meses de la lactancia materna, si se hace de forma continua sin interrumpir con biberones, se inhibe la ovulación y disminuye la posibilidad de volver a quedarse embarazada pero no es un método muy eficaz (nada eficaz si la lactancia es discontinua).
d) Esponja vaginal; es un objeto elástico fabricado en poliuretano, con forma de hongo y una pequeña asa que permite su extracción.
Se introduce en la vagina para evitar el paso de espermatozoides, donde debe permanecer al menos hasta seis horas tras el coito.
Su colocación es algo más complicada que la del diafragma y encima es un método muy poco eficaz que tampoco previene las enfermedades de transmisión sexual. Por lo tanto debemos evitarlo.
e) Espermicidas; son cremas, geles, óvulos o supositorios vaginales que contienen productos químicos (nonoxinol-9, benzalconio) que actúan alterando la movilidad o destruyendo los espermatozoides.
Hay que colocarlos en la vagina siempre antes del coito (el óvulo 10 minutos antes). Cada dosis es efectiva durante 1 hora, por lo que se debe repetir la aplicación en cada coito.
Hay que destacar que, por sí solos no son fiables, de forma que deben utilizarse en combinación con métodos de barrera como el preservativo o el diafragma. No protegen de las enfermedades de transmisión sexual.
Son todos aquellos que impiden la entrada del esperma al útero, evitando la unión del óvulo y el espermatozoide. Estos métodos pueden combinarse con los métodos mecánicos u hormonales para garantizar una protección casi total. Los más conocidos son:
a) Preservativo masculino o condón; es una funda de goma de látex o poliuretano que se coloca sobre el pene en erección cubriéndolo totalmente, de manera que impide que los espermatozoides contenidos en el semen pasen a la vagina.
Es un método sencillo, práctico y muy seguro si se usa de forma correcta. La seguridad de este método aumenta si además se utilizan productos espermicidas (cremas, gel, óvulo vaginal, etc).
Tiene la ventaja de que, además de evitar el embarazo, el preservativo es un método profiláctico que previene el contagio de las enfermedades de transmisión sexual o ETS (herpes genital, SIDA, etc.). No tiene ningún efecto secundario ni contraindicaciones. Son de un solo uso. Pueden ser utilizados sin prescripción médica y se compran sin receta.
Si existe alergia al látex, es posible que haya irritación local. En estos casos es recomendable utilizar preservativos de poliuretano.
Este método puede fallar si se usa mal, se rompe, no se coloca bien, no se retira el pene antes de que finalice la erección y el preservativo se queda en la vagina. Se recomienda mantenerlo en un lugar fresco y seco. Hay que comprarlo en establecimientos que ofrezcan garantías. Debe desecharse si ha caducado.
No olvides que las gotitas que se expulsan antes de la eyaculación pueden producir embarazo, por lo que el preservativo siempre debe colocarse antes de la penetración.
b) Preservativo femenino; es una bolsa cilíndrica de poliuretano o nitrilo que una vez colocada recubre totalmente la vagina.
Tiene un anillo interior (extremo cerrado de la bolsa) que facilita su colocación al introducirlo como si fuera un tampón e impide que entren los espermatozoides, y otro anillo exterior (extremo abierto) que queda por fuera de la vagina, cubriendo los genitales externos de la mujer. Para retirarlo, se gira el anillo exterior, se extrae suavemente y se tira a la basura.
Tiene las mismas ventajas que el preservativo masculino, aunque es algo más caro. Son de un solo uso. Puede colocarse hasta ocho horas antes de la relación sexual. No requiere que el pene esté erecto ni necesita retirarse inmediatamente tras la eyaculación. Pueden ser utilizados sin prescripción médica. Se compran en farmacias.
Como inconvenientes, es un poco más difícil de colocar que el preservativo masculino, y poco estético ya que sobresale.
Falla si se rompe o se pone después de que haya habido penetración. Debe desecharse si ha caducado. No usar junto con el preservativo masculino, ya que la fricción puede ocasionar fallos o roturas. Es importante guiar el pene hacia el interior del preservativo para un uso correcto, evitando que pueda introducirse entre la pared de la vagina y el exterior del preservativo.
c) Diafragma; es un disco de látex que se coloca en el interior de la vagina horas antes de comenzar la relación sexual y cubre el cuello del útero impidiendo el paso de los espermatozoides.
Para su uso es necesario el asesoramiento de la ginecóloga, que indicará el tamaño y las medidas necesarias (existen hasta 18 tallas diferentes).
Una vez colocado, debe cubrir el cuello del útero por completo. Recuerda que tiene que utilizarse siempre con crema espermicida. Si realizas más de un coito, sólo tienes que añadir crema espermicida. No debes quitártelo ni efectuar lavados vaginales hasta transcurridas al menos 6 horas de la última relación sexual con penetración. No existe inconveniente en tomar una ducha. No debe dejarse colocado más de 24 horas por el riesgo de infección.
Una ventaja es que, a diferencia del preservativo, no es de un solo uso. Puede lavarse con agua y jabón y guardarse una vez seco (no utilizar talco) en una caja cerrada hasta la próxima vez.
Como inconvenientes, puede favorecer la aparición de infecciones urinarias. Si existe alergia al látex puede aparecer irritación local.
Falla si se coloca mal o no se siguen correctamente las normas de utilización. Hay que cambiarlo cuando lo indique el ginecólogo. Debe examinarse con regularidad para comprobar que no está deteriorado.
5.3 Métodos anticonceptivos mecánicos
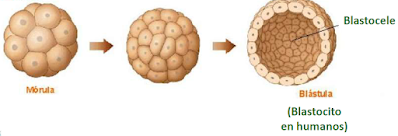
Son métodos que evitan que llegue a producirse la nidación del blastocito en el útero. El más conocido es el dispositivo intrauterino o DIU.
El DIU es un pequeño aparato que puede tener distintas formas, aunque el modelo más común es en forma de T.
Hay dos tipos:
a) El DIU de cobre dificulta el ascenso del espermatozoide para alcanzar el útero y dificulta la anidación del blastocito.
b) El DIU hormonal libera progestágeno, que inhibe la ovulación y dificulta la anidación.
Debe ser colocado y retirado por una ginecóloga y precisa de controles periódicos (se realizan en las revisiones ginecológicas).
Como ventajas tenemos que se extrae cuando se desee, puede permanecer colocado de 2 a 5 años, según el modelo, sin perder su efecto anticonceptivo, el DIU que incorpora hormonas puede usarse para regular el ciclo menstrual y es uno de los métodos anticonceptivos más eficaces.
Como inconvenientes: no previene las enfermedades de transmisión sexual y el DIU de cobre puede ocasionar menstruación abundante. No debe utilizarse en caso de malformaciones uterinas, fibromas o enfermedad inflamatoria pélvica.
Falla si no se coloca correctamente por el ginecólogo.
5.4 Métodos anticonceptivos hormonales
Son métodos que inhiben la ovulación por parte del ovario, espesan el moco cervical para impedir la entrada de los espermatozoides al útero y adelgazan e inflaman la mucosa uterina o endometrio para impedir la anidación del blastocito. Podemos destacar los más conocidos:
a) Píldora anticonceptiva o píldora combinada; combina cantidades variables de hormonas similares a las que sintetiza el organismo (estrógenos y progestágenos), que inhiben la producción y liberación de óvulos por el ovario. También actúan espesando el moco cervical, de forma que se dificulta el paso de los espermatozoides, y adelgazando la mucosa uterina para que no se produzca la implantación.
La píldora anticonceptiva oral combinada puede presentarse en estuches de 21 o 28 unidades. Es muy segura desde que empieza a tomarse (primer ciclo de pastillas) siempre que se haga correctamente (a la misma hora, durante los días correspondientes). Es recomendable utilizar preservativo durante el primer ciclo de pastillas. Su indicación y control debe ser realizado por profesionales sanitarios.
Tiene la ventaja añadida de que, en muchas mujeres, mejora los trastornos del ciclo menstrual y la regla se vuelve más corta y menos dolorosa.
Como inconvenientes, estas hormonas están contraindicadas en mujeres con hipertensión arterial, afecciones cardíacas severas, diabetes o enfermedades hepáticas. No es recomendable su uso en mujeres fumadoras, especialmente si son mayores de 35 años. No previene las enfermedades de transmisión sexual ni el SIDA.
Falla si se olvida tomarla o se varía mucho la hora de las tomas. También si vomitas o tienes diarrea intensa en las cuatro horas siguientes a su ingestión.
Para las mujeres que toleran mal los estrógenos existen píldoras anticonceptivas que solo tienen progestágeno. Estas no inhiben la ovulación y actúan aumentando la viscosidad del moco cervical. Tiene el inconveniente de que no regulan el ciclo menstrual como hacen las combinadas.
b) Anillo vaginal; es un anillo de plástico flexible que se introduce en la vagina, manteniéndose tres semanas.
Durante este periodo de tiempo, al contacto con la mucosa vaginal libera una dosis muy baja de hormonas similares a las utilizadas en las píldoras anticonceptivas combinadas, que inhiben la ovulación y espesan el moco cervical.
Para iniciar su uso, el anillo debe ser introducido durante los primeros 5 días siguientes al del comienzo de la menstruación, preferiblemente el primer día de regla. Permanece en la vagina de manera continuada durante tres semanas, al cabo de las cuales ha de ser extraído y descansar una semana para que se produzca el sangrado cíclico.
Pasada esta semana debe introducirse un nuevo anillo, el mismo día de la semana y aproximadamente a la misma hora en el que se insertó el anterior. El anillo anticonceptivo está diseñado para prevenir el embarazo durante cuatro semanas. Por eso debe insertarse un nuevo anillo cada mes.
Se coloca de forma similar a un tampón, oprimiendo los bordes del anillo para que adopte una forma ovalada y empujándolo suavemente dentro de la vagina hasta la posición en que te sientas más cómoda. Si está bien puesto no se debe notar nada. Si notas molestias, empújalo hacia el interior. Para sacarlo, utilizar un dedo y tirar hacia fuera. La posición del anillo en la vagina no es esencial para garantizar su funcionamiento.
Con el fin de asegurar la protección, el anillo no deberá estar nunca fuera de la vagina más de tres horas durante el periodo de las tres semanas. Pueden utilizarse preservativos masculinos o espermicidas con el anillo, especialmente durante la primera semana de uso.
Como ventajas, al ser el uso del anillo vaginal, las hormonas no se tienen que absorber a nivel gastrointestinal, y si vomitas o tienes diarrea el anillo sigue siendo igual de eficaz.
Como inconvenientes, puede provocar pérdidas de sangre fuera de la regla. Es más caro que la píldora. Necesita receta médica. No previene las enfermedades de transmisión sexual ni el SIDA. No es recomendable su uso en mujeres fumadoras, especialmente si son mayores de 35 años.
Falla si te olvidas de colocar el nuevo anillo vaginal en el plazo de tiempo establecido o el anillo está fuera de la vagina durante más de 3 horas. Si se expulsa o extrae y no han transcurrido más de 3 horas, puede lavarse el anillo con agua y volver a colocarlo. Si han pasado más de 3 horas, es posible que ya no sea efectivo por lo que es recomendable usar un método anticonceptivo de barrera. Hay fármacos que reducen la eficacia del anillo. Consulte con el profesional sanitario siempre que se prescriba un tratamiento.
c) Implantes; son pequeñas varillas de plástico flexible que se insertan bajo la piel, por lo general en la parte superior del brazo, con anestesia local y liberan constantemente progestágeno que actúa espesando el moco cervical y dificultando el avance de los espermatozoides.
Como ventajas, una vez colocado, su efecto persiste cerca de 3 años. Es uno de los métodos anticonceptivos más eficaces. Si deseas quedar embarazada, el médico lo puede retirar en pocos minutos. Está indicado en mujeres que no pueden o no desean utilizar estrógenos como método anticonceptivo. Puede usarse durante la lactancia.
Como inconvenientes, requiere indicación y supervisión médica. Puede asociarse a irregularidades en el ciclo menstrual que desaparecen a los tres meses de uso. Es un método que inicialmente puede parecer caro, pero a la larga es más económico. No protege frente a las enfermedades de transmisión sexual ni al SIDA.
Falla si no lo cambias después del periodo de tiempo establecido. Hay fármacos que reducen la eficacia del implante. Consulte con el profesional sanitario siempre que se prescriba un tratamiento.
d) Inyectables; en un preparado anticonceptivo en suspensión inyectable que deposita progestágeno a a nivel intramuscular, desde donde se va absorbiendo poco a poco.
La inyección debe ser administrada por personal sanitario en el brazo o las nalgas. La periodicidad de las inyecciones es trimestral. La primera dosis debe administrarse en los cinco primeros días del ciclo menstrual. Si pasan más de ocho o nueve días desde el momento en que corresponde administrar la siguiente inyección, es necesario además usar un método de barrera durante catorce días.
Como ventajas, al ser inyectable, evita el paso por el hígado, por lo que tiene menos efectos secundarios que la píldora. Puede administrarse tras el parto y durante la lactancia.
Como inconvenientes, produce cambios de frecuencia, duración o cantidad de la regla. Está contraindicada en mujeres con cáncer de mama o genital, con hemorragias uterinas o con enfermedades vasculares. No protege frente a las enfermedades de transmisión sexual ni al SIDA.
Falla si nos olvidamos de repetir las dosis en el momento indicado, con un margen de cinco días.
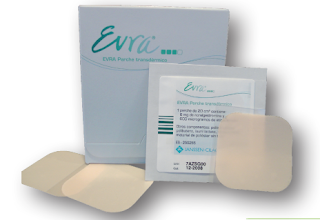
e) Parche transdérmico; es una fina lámina que contiene un adhesivo que permite su permanencia sobre la piel durante una semana. Se coloca preferiblemente en nalgas, abdomen, parte superior del brazo y parte superior de la espalda.
Es un método combinado que libera a la sangre estrógenos y progestágenos a través de la piel. Se coloca uno nuevo cada siete días durante tres semanas consecutivas. En la cuarta se descansa y se produce la menstruación.
Como ventajas, no se despega en la ducha, la piscina ni por el sudor. Tiene menos efectos secundarios que la píldora, ya que evita el paso hepático al absorberse por la piel. Aunque se tengan vómitos y diarreas sigue siendo eficaz. Es posible comprobar con facilidad que el parche está correctamente colocado.
Como inconvenientes, aunque no se nota con la ropa, puede ser antiestético. No protege frente a las enfermedades de transmisión sexual ni al SIDA.
Falla si se coloca mal, se despega o no se adhiere bien y no sabes cuanto tiempo ha pasado. En todo caso existe un margen de seguridad de 48 horas a partir de la segunda semana del ciclo.
5.5 Métodos anticonceptivos irreversibles
Son métodos anticonceptivos permanentes que consisten en bloquear totalmente las vías reproductivas masculinas o femeninas. Podemos destacar:
a) Vasectomía; es una operación quirúrgica en la que se cortan y ligan los conductos deferentes por los que pasan los espermatozoides desde los testículos al exterior.
Se suele hacer con anestesia local y no requiere hospitalización. No produce alteraciones en la actividad sexual ni en la capacidad de erección, manteniéndose la eyaculación. El semen sigue teniendo el mismo aspecto a simple vista, pero no contiene espermatozoides. Hay que realizar una revisión a los 3 meses para comprobar que no quedan espermatozoides en el semen y, hasta ese momento, utilizar otro método anticonceptivo.
Técnicamente puede realizarse otra operación para revertir el procedimiento pero es mucho más compleja y con menos probabilidades de éxito así que solo debe optarse por la vasectomía cuando estamos TOTALMENTE seguros de no querer tener hijos (normalmente a edades avanzadas o porque ya se han tenido bastantes).
b) Ligadura de trompas; es una operación quirúrgica en la que se seccionan y ligan las trompas de Falopio, que son los conductos por donde pasan los óvulos desde los ovarios hasta el útero.
La operación requiere anestesia y hospitalización. No produce alteraciones en la actividad sexual ni en la menstruación.
Técnicamente puede realizarse otra operación para revertir el procedimiento pero es más compleja y con menos probabilidades de éxito así que solo debe optarse por la ligadura de trompas cuando estamos TOTALMENTE seguras de no querer tener hijos (normalmente a edades avanzadas, porque ya se han tenido bastantes o por problemas derivados del parto).
c) Esterilización tubárica; consiste en la introducción de un pequeño dispositivo flexible en las trompas de Falopio por vía vaginal. En el plazo de dos o tres meses produce un bloqueo completo de las trompas.
Para insertar este dispositivo no se precisa anestesia general ni hospitalización. Como tarda tres meses en ser efectivo, durante ese periodo debe utilizarse otros métodos anticonceptivos.
5.6 Métodos anticonceptivos de emergencia
En ocasiones se produce un accidente porque falla el método anticonceptivo que estamos usando (por ejemplo se rompe o se sale un preservativo), tenemos una relación sexual pene/vagina de forma inesperada o, en el peor de los casos, se produce una agresión sexual. En estos casos debemos usar la píldora postcoital o píldora “del día después”.
Es un método hormonal y su dosis es bastante elevada así que su empleo debe ser ocasional y no debe sustituir a un método anticonceptivo normal. Si has demandado la píldora postcoital en varias ocasiones, acude a centro sanitario para adoptar el método anticonceptivo que mejor se adapte a tus circunstancias.
La píldora postcoital evita el embarazo no deseado inhibiendo la ovulación y produciendo cambios en el endometrio que dificultan la implantación del óvulo. No actúa cuando la implantación ya se ha producido, por lo que no se considera un método abortivo. Su eficacia disminuye rápidamente con el tiempo así que hay que tomarla lo antes posible tras la relación sexual de riesgo.
Existen dos tipos:
a) Hormonal: Suele ser un único comprimido (aunque pueden ser dos) que contiene progestágeno (levonorgestrel) y no requiere receta médica para su dispensación. Para que sea eficaz debe tomarse cuanto antes (mejor en las primeras 12 horas) y nunca transcurridas más de 72 horas tras la relación de riesgo ya que su eficacia disminuye a medida que transcurre el tiempo. Puede tomarse en cualquier momento del ciclo menstrual, aunque no es recomendable la utilización de más de un tratamiento en el mismo ciclo. Si se vomita antes de pasadas dos horas desde su ingesta, debe volver a tomarse.
b) No hormonal: Contiene acetato de ulipristal, un modulador de la acción de la progesterona. Necesita receta médica para su dispensación. Para que sea efectiva debe tomarse dentro de los cinco días siguientes a la relación sexual de riesgo.
Como efectos secundarios pueden producirse mareos, cefalea, nauseas, dolor abdominal, fatiga, sensación de tensión mamaria, diarrea y vómitos.
Estas molestias suelen ser poco frecuentes y desaparecen en poco tiempo. No debemos tener miedo y hay que usarla si creemos que pueden haber fallado los anticonceptivos que estoy tomando o si he tenido sexo sin protección. Hay que recordar que tomar esta píldora no protege de las relaciones sexuales que se tengan después de tomarla.
Lo normal es que la menstruación se produzca en la fecha esperada, aunque en ocasiones puede adelantarse o retrasarse algunos días. Si se retrasa más de siete días, se recomienda hacerse una prueba para descartar el embarazo.
6. El aborto
En España, como en la mayoría de los países de nuestro entorno, el derecho de las mujeres a controlar su propio cuerpo y decidir sobre el mismo está protegido por la ley.
Desde el 2010, tenemos una ley de plazos que permite la interrupción del embarazo de forma libre hasta las 14 semanas y prohíbe la interrupción en las semanas posteriores (semanas 14-22) excepto en una serie de circunstancias médicas muy concretas (como que el feto tenga graves malformaciones o que la vida de la madre en caso de continuar el embarazo esté sometida a un riesgo manifiesto y serio). Posteriormente solo se puede realizar una interrupción en caso de que las malformaciones sean incompatibles con la vida o el feto haya muerto.
La mayoría de edad sanitaria en España es de 16 años por lo que las mujeres de estas edades pueden abortar sin consentimiento materno/paterno aunque lamentablemente las autoridades sanitarias están obligadas a comunicarlo a sus tutores. Esto no es relevante en la mayoría de los casos (suelen ir acompañadas por su madre/padre) pero en caso de tener familias muy restrictivas religiosamente o violentas es un gran problema para esas pocas mujeres.
Aunque esta ley de plazos es mucho mejor que la anterior ley de supuestos y por supuesto de leyes más restrictivas, sigue presentando problemas que deberían solventarse.
Por esto es importante no dejar pasar el tiempo y actuar lo antes posible. Además cuánto más avance la gestación más efectos secundarios biológicos, sociales y emocionales tendrá la interrupción del mismo.
Desgraciadamente en España se ha tolerado que esta interrupción no se haga en centros públicos con lo que supone un coste económico que impacta en aquellas mujeres con menos recursos económicos. En la última legislatura se ha impulsado una normativa para intentar paliar este problema pero harían falta medidas más enérgicas al respecto.
Francia ha blindado este derecho en su constitución ante la alarma por el ascenso de la ultraderecha.
Las prohibiciones, o restricciones, al derecho del aborto generan enormes problemas a las mujeres que pueden acabar incluso en la muerte o en graves secuelas al recurrir a abortos clandestinos sin las debidas garantías médicas. En países como México 9 de cada 10 muertes maternas se deben a abortos inseguros.
Podemos destacar dos tipos principales de técnicas abortivas: farmacológico y quirúrgico.
7. Técnicas de reproducción asistida
La reproducción asistida es el conjunto de técnicas y tratamientos médicos que facilitan el embarazo cuando este no se consigue de forma natural.
Actualmente, entre un 12-18% de parejas que quieren tener un hijo descubren que sufren infertilidad.
Los principales tratamientos de fertilidad que existen hoy en día son la inseminación artificial (IA) y la fecundación in vitro (FIV), que pueden ser combinados con técnicas como la donación de gametos o el test genético preimplantacional, PGT, entre otras.
7. 1 Historia de la reproducción asistida
Hasta finales del siglo XX, las personas con problemas de fertilidad debían resignarse o acudir a la adopción si deseaban formar una familia.
A partir de 1978, todo esto cambió con el nacimiento de Louise Brown, la primera «niña probeta». Las personas estériles vieron en la reproducción asistida la solución a sus problemas para conseguir el embarazo. En un primer momento los sectores más reaccionarios se opusieron al uso de estas técnicas pero, con el paso de los años, han ido sido aceptadas por casi toda la sociedad.
En España la primera niña probeta nació 10 años después, en 1984.
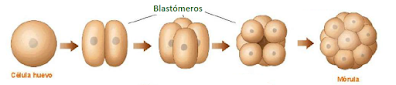
La técnica que permitió este primer nacimiento fue la FIV. Se extrajo un óvulo de la paciente y se realizó la unión con el espermatozoide en una placa en el laboratorio. El óvulo fecundado se dividió hasta ocho células y se volvió a implantar en la madre.
El éxito de esta primera FIV abrió las puertas a todo el conjunto de técnicas que hoy conocemos como reproducción asistida.
7.2 Pasos previos
Para considerar que una pareja tiene problemas de fertilidad debe pasar un año manteniendo relaciones sexuales desprotegidas sin conseguir el embarazo. No obstante, si se conoce que hay un problema de infertilidad, como malformaciones uterinas o alteraciones genéticas, no tiene sentido esperar este tiempo. En cualquiera de estos casos, la pareja deberá acudir a un centro de reproducción asistida para llevar a cabo un estudio de fertilidad y averiguar las posibles causas de su esterilidad.
De forma muy general, las alteraciones en la fertilidad de hombres y mujeres que les impiden o dificultan tener un hijo de manera natural son las siguientes:
a) Infertilidad masculina; mala calidad seminal, ausencia de espermatozoides, alteraciones genéticas en los espermatozoides, etc.
b) Infertilidad femenina; alteraciones del ciclo menstrual, cantidad y/o calidad de los óvulos disminuida, problemas que afectan a la implantación embrionaria, etc.
Además, si existe en la familia alguna enfermedad hereditaria que pueda dar lugar al nacimiento de un niño enfermo, se recomienda no intentar el embarazo natural y acudir a una clínica para realizar un estudio genético.
Por otra parte, las mujeres solteras y las parejas lesbianas también necesitarán recurrir a la reproducción asistida para poder ser madres. Para ello, estas mujeres tendrán que realizar un tratamiento con donación de semen.
7.3 Principales técnicas de reproducción asistida
Siempre se intentará utilizar el método más sencillo y menos invasivo. En caso de que haya una causa de infertilidad grave o de que no se logre el embarazo tras varios intentos, el médico especialista recomendará una técnica reproductiva más compleja.
A) Inseminación artificial (IA); es el tratamiento de fertilidad más natural y sencillo, de baja complejidad. Esta técnica consiste en introducir los espermatozoides en el tracto genital femenino, generalmente en el útero, para que pueda producirse la fecundación en las trompas de Falopio, tal y como ocurriría en un embarazo natural.
Más detalladamente, la inseminación artificial consta de los siguientes pasos:
1. Estimulación ovárica para el desarrollo folicular e inducción de la ovulación.
2. Preparación del semen en el laboratorio.
3. Introducción de los espermatozoides en el útero, mediante una fina cánula.
B) Fecundación in vitro (FIV); es un método de reproducción asistida que consiste en unir óvulo y espermatozoide en el laboratorio para crear un embrión, que posteriormente se transferirá al útero de la mujer. A diferencia de la IA, la FIV es una técnica de alta complejidad.
De modo general, el procedimiento de la FIV es el siguiente:
Estimulación ovárica controlada, para que maduren varios óvulos en un único ciclo.
Punción folicular, para extraer los óvulos del ovario.
Preparación del semen en el laboratorio.
Fecundación en el laboratorio.
Cultivo y desarrollo de los embriones.
Transferencia de embriones al útero.
C) Test genético preimplantacional (PGT); consiste en un estudio genético a los embriones durante un tratamiento de FIV. Se utiliza si hay sospechas, normalmente por antecedentes familiares, de una posible enfermedad genética transmisible al futuro hijo/a.
Para ello, se extraen una o varias células del embrión, mediante un procedimiento conocido como biopsia embrionaria. Posteriormente, se analiza si presentan alguna alteración cromosómica o mutación genética.
Finalmente, se seleccionan solo los embriones genéticamente sanos para realizar la transferencia al útero de la mujer. Aquellos embriones que presentan alguna anomalía son descartados.
7.4 Lugares donde poder realizar la reproducción asistida
Por supuesto, existen diversas clínicas privadas que realizan estas técnicas de reproducción asistida aunque el coste económico de las mismas suele ser muy elevado.
En España, los tratamientos de fertilidad también están disponibles en la Seguridad Social donde son gratuitos. Desgraciadamente la falta de recursos de la sanidad pública obliga a establecer unos criterios bastante estrictos para llevarla a cabo y suele haber listas de espera bastante largas (recordad la importancia de apoyar a la sanidad pública y a las políticas que incrementen la inversión en la misma).
Los requisitos establecidos dependen de la comunidad autónoma (la sanidad es competencia de las mismas) y, en general, suelen ser:
· La mujer debe ser menor de 40 años y el hombre no debe superar los 55 a la hora de empezar el tratamiento.
· No tener hijos previos con la actual pareja.
Para decidir si se cumple el requisito de la edad, se considera la edad de la paciente y el tiempo de espera estimado para recibir el tratamiento. Si la mujer cumpliera los 40 antes de poder iniciar el tratamiento, mientras está en lista de espera, no se aceptaría su solicitud.
Si se cumplen todos los requisitos exigidos, se entra en una lista de espera para poder hacer el tratamiento. La sanidad pública ofrece la posibilidad de hacer varios intentos en caso de que no se logre el embarazo a la primera, generalmente:
· 4 intentos para inseminación artificial conyugal (IAC).
· 6 intentos para inseminación artificial de donante (IAD).
· 3 intentos para FIV, con óvulos propios o con ovodonación.
Los requisitos y el número de intentos pueden variar entre comunidades autónomas e, incluso, entre distintos centros públicos de una misma comunidad. Por tanto, es recomendable informarse sobre las condiciones particulares en el propio centro asignado a la paciente.
Las mujeres solas, las parejas lesbianas y personas transexuales que conservan la capacidad de gestar también pueden acceder a los tratamientos de reproducción asistida en la Seguridad Social.
8. Hábitos saludables
Podemos destacar los siguientes hábitos saludables en relación con el aparato reproductor:
a) Es necesario realizar una buena higiene diaria de los genitales externos.
· El hombre debe apartar el prepucio y limpiar los repliegues del glande, para eliminar bacterias que pueden originar infecciones.
· La mujer tiene que retirar los labios mayores y menores y limpiar bien, de delante hacia atrás para evitar que los microorganismos del ano lleguen a infectar la vagina. Si se lava en exceso la zona vaginal se puede destruir la flora vaginal y hay más riesgo de otros microorganismos causen una infección.
b) El uso del preservativo en las relaciones sexuales es fundamental tanto para evitar embarazos no deseados como para evitar el contagio y transmisión de ETS. Debería eliminar cualquier práctica de riesgo, como tener relaciones sexuales sin preservativo o con personas desconocidas de las que se desconozca si padecen algún tipo de ETS.
c) La mujer tiene que cambiar de compresa o tampón frecuentemente durante la menstruación, pero no tirarlos al inodoro. Debe anotarse el día que comienza la regla y cuánto dura.
d) Las adolescentes tienen que visitar al ginecólogo desde que tienen la primera menstruación, y si se encuentra algo extraño en alguna autoexploración de los órganos sexuales, también debe visitar al médico. Es conveniente examinarse periódicamente los órganos sexuales.
e) La existencia de cualquier enfermedad de transmisión sexual debe ser conocida por la pareja para evitar su transmisión.
f) La ropa interior debe mantenerse limpia y seca y cambiarse cada día. Es recomendable que sea de algodón y transpirable.
g) Los hombres deben evitar las prendas demasiado ceñidas o apretadas porque afectan a la calidad del esperma y pueden llegar a producir problemas permanentes de infertilidad.
h) Las sustancias tóxicas (alcohol, tabaco), la ansiedad, la mala alimentación, el sedentarismo y la mala higiene de sueño afectan negativamente al funcionamiento del aparato reproductor.
9. Patologías del aparato reproductor
9.1 Patologías del aparato reproductor femenino
A) Amenorrea; ausencia de menstruación debido a causas patológicas (trastornos hormonales, psíquicos, anemia, etc.) o fisiológicas (embarazo y menopausia).
B) Endometriosis; es una de las enfermedades femeninas del aparato reproductor más frecuentes entre los 30 y los 45 años. Se trata de una afección que afecta al tejido del útero conocido como endometrio, aunque puede extenderse a otros tejidos y órganos del aparato reproductor. El principal síntoma es un dolor agudo en el abdomen durante la regla, cuando el endometrio interactúa con las hormonas.
El tratamiento para la endometriosis depende en buena medida de la edad o la gravedad del problema. También de si quieres tener hijos en el futuro, porque en determinados casos se necesitará una intervención quirúrgica. Otros tratamientos son las terapias hormonales como los anticonceptivos o analgésicos para aliviar el dolor en casos menos graves.
La endometriosis es un proceso patológico y no debe normalizarse que la mujer tenga que padecer esos dolores intensos durante la menstruación.
C) Candidiasis vaginal; es una de las principales enfermedades del sistema reproductor, cuyo síntoma más destacado es picor intenso en la vulva y un enrojecimiento de la zona. La causa de esta afección es el hongo Cándida albicans, que se manifiesta de forma natural en la piel, pero debido a un cambio en el pH del flujo o un sistema inmunitario debilitado, puede hacer que se reproduzca en exceso. Si padeces candidiasis puedes sentir dolor al tener relaciones sexuales o al orinar. Un signo bastante frecuente es una transformación del flujo vaginal a un blanco espeso.
El tratamiento contra la candidiasis vaginal consiste en medicamentos contra hongos, bien tomando pastillas antimicóticas, óvulos vaginales o cremas específicas contra el cándida, según te indique el médico.
D) Cáncer de mama; es el cáncer con una mayor mortalidad en las mujeres (su presentación es muy rara en los hombres).
El diagnóstico temprano es muy importante por lo que las mujeres deben revisarse los pechos en busca de bultos o masas a partir de una determinada edad (especialmente se hay factores familiares o ambientales que aumenten la probabilidad de padecerlo) y de forma regular durante toda la vida.
El tratamiento depende del grado que tenga el cáncer, y puede ir desde sesiones de quimioterapia o radioterapia hasta una mastectomía, pasando por la extirpación parcial del tumor o medicamentos que atacan las células cancerosas.
E) Quistes en el ovario; algunas veces los fluidos se concentran en bolsas y se quedan en los ovarios provocando quistes. No suele ser un problema grave, pero no hay que confiarse porque podrían derivar en otro tipo de enfermedades o agravios en el aparato reproductor femenino. Si crecen demasiado pueden producir dolores al tener relaciones sexuales, dolor abdominal o cambios en la regla.
En estos casos, el especialista puede prescribir un tratamiento oral a base de píldoras anticonceptivas y vigilancia o recurrir a la cirugía para eliminar las bolsas.
F) Cáncer de útero o de cuello uterino; es una de las enfermedades de la mujer en el aparato reproductor femenino que conlleva mayor gravedad, y que suele aparecer como consecuencia del VPH. La vacunación masiva contra el VPH ha conseguido en países como GB que esta dolencia se vea enormemente reducida.
Si sientes dolor en la pelvis, problemas para orinar o hemorragias anormales, consulta a tu ginecólogo para que realice un examen con prueba de imagen y una biopsia. Es difícil de detectar de forma precoz así que son importantes las revisiones ginecológicas periódicas (especialmente cuando se tiene una vida sexual activa).
Para tratar el cáncer de útero o de cuello uterino lo normal es practicar una histerectomía, y si está extendido puede que sea necesario realizar las intervenciones pertinentes. También puede aplicarse quimioterapia o radioterapia, según indique el especialista.
A) Hipertrofia prostática y cáncer de próstata; la hipertrofia prostática es un aumento anormal del tamaño de la próstata que dificulta la micción al oprimir a la uretra. A partir de los 50 años las revisiones urológicas (del aparato reproductor masculino) son imprescindibles, y si hay antecedentes familiares de cáncer de próstata, es necesario acudir al urólogo una vez cumplidos los 40-45 años
El cáncer de próstata es un tumor maligno bastante frecuente en el varón adulto. En España cada año se detectan 8.000 nuevos casos de tumores prostáticos y, a pesar de las campañas y llamadas de atención que Sanidad dirige a la población masculina para que visite periódicamente al urólogo, pocos acuden a su consulta.
B) Fimosis y parafimosis; en la fimosis, el prepucio presenta una abertura estrecha y no permite la salida del glande. Se corrige operando y retirando parcial o totalmente el prepucio (circuncisión).
En la parafimosis el problema es la bajada del prepucio que queda retraído tras el glande. Puede impedir el correcto drenaje de la sangre lo cuál puede ser grave.
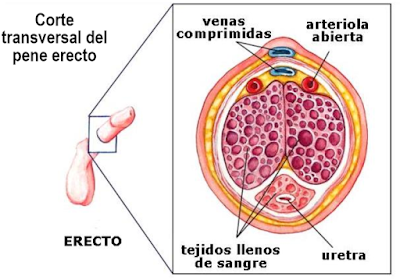
C) Disfunción eréctil; la disfunción eréctil es la incapacidad de que el pene adquiera o mantenga el grado de erección necesario para realizar el coito. Es un trastorno muy común que afecta en un momento u otro a la práctica totalidad de los hombres (especialmente a partir de los 40 años) y que se debe a numerosas causas: orgánicas (normalmente relacionadas con la circulación sanguínea), psicológicas (normalmente relacionadas con la ansiedad y el miedo a no cumplir las expectativas sexuales) o ambientales (consumo de sustancias como el alcohol).
Los tratamientos dependen de la causa siendo los más comunes los medicamentos inhibidores de la fosfodiesterasa 5 que mejoran los efectos del óxido nítrico producido por el cuerpo para relajar los músculos del pene lo que aumenta el flujo sanguíneo al mismo, como la ViagraR, CialisR, … Tienen efectos secundarios significativos así que es importante hablar con el médico para que recete el más adecuado a cada paciente.
C) Priapismo; es una dolorosa erección poco frecuente que puede estar en relación con dos mecanismos fisiopatológicos claramente diferenciados: obstrucción de la salida venosa de los cuerpos cavernosos, llamado priapismo venooclusivo, o bien por el exceso de flujo arterial, denominado priapismo arterial.
Es fundamental distinguir al tipo que nos enfrentamos: el primero requiere una actuación urgente ya que, a medida que pasen las horas, se asociará a un mayor riesgo de disfunción eréctil permanente, mientras que el segundo, al no provocar isquemia no requiere una actuación urgente.
D) Criptorquidia; uno o los dos testículos no desciende al escroto y se queda en el abdomen. Si no se corrige con la cirugía antes de la pubertad se pueden atrofiar y producir esterilidad.
E) Hidrocele testicular; el término hidrocele se refiere a la retención patológica de liquido en una parte del cuerpo.
En este caso tenemos una acumulación excesiva de liquido en el cordón espermático, rodeando los testículos que se manifiesta como una hinchazón al lado del escroto.
Se debe a que el conducto que conectaba el escroto con el peritoneo durante la gestación no se cerró correctamente cuando los testículos descendieron y por él pasa fluido peritoneal a la bolsa escrotal. Esta afección puede ser quirúrgicamente corregida.
F) Varicocele; es la dilatación de las venas dentro de la piel flácida que sostiene los testículos (escroto). Estas venas transportan sangre sin oxígeno desde los testículos. Un varicocele se produce cuando la sangre se acumula en las venas en lugar de circular de manera eficaz hacia el exterior del escroto.
Por lo general, los varicoceles se forman durante la pubertad y se desarrollan con el transcurso del tiempo. Pueden provocar algunas molestias o dolor, pero no suelen causar síntomas ni complicaciones.
Un varicocele puede causar el desarrollo deficiente de un testículo, baja producción de esperma u otros problemas que pueden provocar infertilidad. Es posible que se recomiende cirugía para tratar el varicocele a fin de abordar estas complicaciones.
9.3 Enfermedades de la gestación
A) Embarazo ectópico o extrauterino; se produce como consecuencia de la anidación fuera del útero, normalmente en las trompas.
Este tipo de embarazo es considerado una emergencia médica, ya que puede ser potencialmente grave e incluso mortal si no se detecta y trata a tiempo. De hecho, esta patología constituye la causa más frecuente de mortalidad materna durante el primer trimestre de gestación en los países desarrollados. El óvulo fecundado no puede sobrevivir, y el aumento de tejido puede provocar sangrado que ponga en riesgo la vida si no se trata.
B) Placentación previa; la fijación de la placenta no se realiza en el fondo del útero, sino próxima al cuello, lo que ocasiona hemorragias. En el caso de que sean serias se hospitaliza a la madre para poder transfundirla en caso necesario.
Suele programarse el parto para unas semanas antes de la llegada a término y si la mujer tiene sangrados abundantes suele realizarse mediante cesárea.
C) Preeclampsia y eclampsia; la preeclampsia es una patología que surge en el embarazo caracterizada, principalmente, por una hipertensión arterial. Además, la preeclampsia puede provocar daños en algunos órganos como en el hígado o el riñón, por ejemplo. Esta complicación gestacional suele aparece a partir de la semana 20 de embarazo.
Existen casos, aunque menos frecuentes, en los que la mujer presenta preeclampsia cuando da a luz al bebé. Esto es lo que se conoce como preeclampsia postparto.
La incidencia de la preeclampsia es del 3-10% de las mujeres embarazadas, especialmente, si se trata del primer embarazo. Además, algunos autores indican que existe una mayor probabilidad de que suceda en mujeres de etnia afroamericana.
Es fundamental tratar lo antes posible la preeclampsia para evitar su evolución a eclampsia, lo que supondría un grave peligro para la vida tanto de la embarazada como la de su bebé.
La eclampsia es una complicación grave que produce fuertes convulsiones en la futura madre acompañadas de unos niveles de presión sanguínea muy elevados y pérdidas de consciencia.
Ante la aparición de los primeros síntomas de esta enfermedad se necesita un tratamiento inmediato para proteger la salud tanto de la madre como del bebé.
9.4 Enfermedades de transmisión sexual (E.T.S.)
Se llaman también enfermedades venéreas (por la diosa Venus), la mayoría son producidas por microorganismos y se transmiten por contacto sexual; la forma más común de contraerlas es el coito, pero existen otras formas de relaciones sexuales que pueden contagiarlas. Afectan al área genital y también pueden afectar a otras partes del cuerpo, ya sea debido al contacto directo o porque la enfermedad se extiende por el cuerpo.
Su prevención se basa en el empleo de anticonceptivos de barrera (principalmente el preservativo). También es muy importante la higiene de los genitales y corporal, y no compartir objetos de higiene personal (cepillos de dientes, maquinillas, etc.).
En los últimos años se ha producido un incremento en su frecuencia debido a la pérdida de miedo al SIDA, a la aparición de cepas de microorganismos resistentes y a la falta de formación. Algunas de las ETS más frecuentes son:
A) Sífilis; enfermedad producida por una bacteria (Treponema pallidum). Se transmite por los fluidos sexuales (sexo vaginal, oral o anal) o por el contacto con las llagas que produce (más raro). También puede pasar de la madre al feto durante el embarazo (sífilis congénita).
Es una enfermedad con bastante historia pero las cepas actuales se originaron a mediados del siglo XX como consecuencia de mutaciones que las hicieron resistentes a antibióticos.
Cursa con varias fases:
· Sífilis 1ª; se desarrolla una irritación y ulceración indolora en los genitales llamada chancro (muy contagiosa y que desaparece a las pocas semanas).
B) Gonorrea; la gonorrea, blenorragia, blenorrea o gonococia es una infección de transmisión sexual provocada por la bacteria Neisseria gonorrhoeae o gonococo, cuyo huésped específico es el ser humano. Es una enfermedad de transmisión sexual (ETS) muy común que afecta especialmente a adolescentes y personas entre los 20 y 30 años.
Afecta principalmente las mucosas del aparato genital y urinario, pero también puede afectar la conjuntiva ocular, la faringe y el recto. Sus características más habituales son la secreción purulenta por la uretra en el hombre y la consecuencia de infertilidad en la mujer.
La gonorrea se transmite a través del sexo vaginal, anal y oral. La bacteria se encuentra en el semen, en el líquido preeyaculatorio y en los fluidos vaginales. La gonorrea puede infectar tu pene, vagina, cuello uterino, ano, uretra, garganta y ojos (aunque esto es poco común).
La mayoría de las personas con gonorrea no tienen síntomas y se sienten perfectamente bien, así que puede que no sepan que están infectadas.
Si no es una cepa resistente responde bien al tratamiento con antibióticos.
C) Clamidia; es causada por la bacteria Chlamydia trachomatis (una bacteria parasitaria que vive en el interior de las células). Es más frecuente en mujeres que en hombres.
A menudo no causa síntomas, por lo que es posible que las personas no sepan que la tienen pero si no se trata, la clamidia puede causar serios problemas de salud.
Suele responder bien al tratamiento con antibióticos.
D) Herpes oral y genital; producido por el virus del herpes oral (bucal) o genital según el caso. Es muy común.
Una vez contagiado no desaparece del organismo, periódicamente reaparecen los síntomas, especialmente en períodos de cansancio, estrés, enfermedad, etc.
El genital es similar al oral y afecta a ambos sexos, particularmente a personas que no han tenido el bucal. Se contagia durante el acto sexual o por prácticas orales con alguien que lo tenga. Después de unos 10 días de incubación, aparece una sensación de picor, seguido de ampollitas, que posteriormente se revientan dejando úlceras dolorosas. Se trata con medicamentos antivíricos que alivian los síntomas, pero pueden volver a aparecer, pues no se cura.
E) Hepatitis B y C; producida por los virus de la hepatitis B (HBV) y C (HCV) que producen una infección en el hígado y conlleva un alto riesgo de muerte por cirrosis y por cáncer de hígado .
Se transmite principalmente a través de la sangre, el semen y los líquidos vaginales; y también por líquidos del cuerpo como la saliva, las lágrimas y la leche materna. También se contagia por uso compartido de jeringuillas, maquinillas de afeitar, agujas de tatuaje, cepillos de dientes, o de madre a hijo durante el parto.
Muchas personas infectadas no tienen síntomas pero son portadoras. Otras manifiestan síntomas como cansancio, falta de energía, pérdida del apetito y de peso, fiebre, hígado hinchado y sensible al tacto, etc.
No existe tratamiento, lo mejor es el reposo y llevar una vida sana, sin consumo de alcohol (pues afecta mucho al hígado). Puede prevenirse mediante la vacunación.
F) Papilomas; causados por el virus del papiloma humano (VPH). Es una ETS muy extendida que se manifiesta por la aparición de verrugas en los genitales (condilomas), distintas en hombre y mujeres, aunque en ocasiones no da signos ni síntomas. En la mujer los condilomas son de color gris o rosa, pedunculados y suelen encontrarse en racimos.
Existen más de 100 variedades del virus, 30 de las cuales pueden ser responsables de cáncer genital, especialmente en el cuello uterino. No tiene tratamiento eficaz, en ocasiones pueden eliminarse las verrugas mediante cirugía.
Para evitar esta ETS lo mejor es utilizar preservativo en las relaciones sexuales.
Desde finales de 2007, con el fin de evitar los cánceres de útero entre las mujeres, se ha incluido en el calendario de vacunación de España la vacuna contra el virus del papiloma humano. Actualmente se intenta que se incluya también esta vacuna en el calendario vacunal masculino.
G) Pediculosis púbica (piojo púbico); se conocen también como ladillas, y son insectos que chupan la sangre, apareciendo en el vello púbico y el de alrededor del ano. Los huevos del insecto no son eliminados con el lavado normal.
Normalmente se contagian por contacto sexual con alguien que los tenga, aunque no siempre, pues pueden transmitirse a través del contacto personal cercano o usando sábanas, ropa o toallas no lavadas de una persona infectada.
Los síntomas son picores, sobre todo por la noche. Se eliminan con higiene, lociones similares a las que eliminan los piojos de la cabeza, e incluso rapando el vello púbico.
H) Síndrome de inmunodeficiencia adquirida humana (SIDA); enfermedad muy extendida en el mundo producida por el virus de la inmunodeficiencia humana (VIH), el cual destruye un tipo de células defensivas del organismo: los linfocitos T.
Al debilitarse gravemente el sistema defensivo (o inmune), el paciente contrae otras enfermedades que una persona normal no suele tener. Las personas con SIDA son aquellas que manifiestan los síntomas. Existen otras personas que tienen el VIH pero no manifiestan síntomas, en este caso son portadores del virus, pero no tiene SIDA. Los enfermos de SIDA pueden morir de una infección o de algunos cánceres extraños, y necesitan tomar medicación para fortalecer su sistema inmune.
Este virus abunda en los fluidos vaginales, semen, leche materna y sangre de los enfermos o portadores de la enfermedad (seropositivos). Por lo que se transmite por transfusiones de sangre, por la placenta de la madre embarazada al hijo, por tener relaciones sexuales o compartir agujas, jeringas u objetos de higiene personal con una persona infectada. En la saliva, las lágrimas y la orina hay cantidades muy pequeñas del VIH, insuficientes para transmitir la enfermedad.
El VIH no se transmite al tocar, abrazar o darle la mano a una persona infectada. Ni al toser, estornudar, dar besos, compartir vasos, platos, o tocar inodoros. Los animales domésticos y los insectos que pican, como los mosquitos, no transmiten el virus.
No existe un tratamiento eficaz, por ahora, pero gracias a los complejos tratamientos actuales con antirretrovirales (el VIH es un retrovirus) se ha conseguido convertirla en una enfermedad crónica, de manera que los enfermos pueden vivir muchos años siguiendo una vida casi normal.




























































































.jpg)





.jpg)




















.webp)





No hay comentarios:
Publicar un comentario